Recenti analisi e studi hanno generato speranza per proteggere l'umanità dalla resistenza agli antibiotici che sta rapidamente diventando una minaccia globale.
La scoperta degli antibiotici a metà del 1900 è stata una pietra miliare significativa nella storia della medicina in quanto è stata una terapia miracolosa per molte infezioni batteriche e malattie che causano batteri. Gli antibiotici una volta erano definiti come un "farmaco miracoloso" e ora gli antibiotici sono indispensabili sia nell'assistenza sanitaria di base che nell'assistenza medica avanzata e nella tecnologia poiché hanno davvero cambiato il mondo proteggendo vite ed essendo una parte essenziale del trattamento di varie condizioni mediche e assistendo in interventi chirurgici critici procedure.
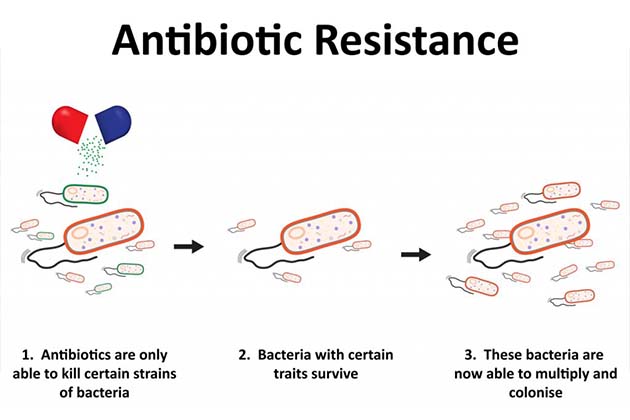
La resistenza agli antibiotici sta crescendo a ritmo sostenuto
Gli antibiotici sono medicinali prodotti naturalmente da microrganismi e bloccano o uccidono batteri dal crescere. È di fondamentale importanza perché le infezioni batteriche hanno afflitto l’umanità nel corso dei tempi. Tuttavia, i batteri “resistenti” sviluppano difese che li proteggono dagli effetti degli antibiotici quando in precedenza ne venivano uccisi. Questi batteri resistenti sono quindi in grado di resistere a qualsiasi attacco da parte degli antibiotici e di conseguenza se questi batteri sono patogeni i trattamenti standard smettono di funzionare perché la malattia persiste e le infezioni possono poi facilmente diffondersi ad altri. Pertanto, gli antibiotici “magici” hanno purtroppo iniziato a fallire o a diventare inefficaci e ciò rappresenta un’enorme minaccia per il sistema sanitario mondiale. Il numero di batteri resistenti causa già più di 500,000 morti ogni anno e sta erodendo l'efficacia degli antibiotici per la prevenzione e la cura essendo un killer silenzioso che risiede in qualche forma in quasi il 60% della popolazione mondiale. Resistenza agli antibiotici minaccia la nostra capacità di curare molte malattie come la tubercolosi, la polmonite e di compiere progressi negli interventi chirurgici, nel trattamento del cancro, ecc. Si stima che circa 50 milioni di persone moriranno a causa di infezioni resistenti agli antibiotici entro il 2050 e potrebbe effettivamente venire il giorno in cui gli antibiotici non potranno più essere utilizzati per il trattamento delle infezioni critiche nel modo in cui vengono utilizzati ora. Questo problema della resistenza agli antibiotici è ora un importante argomento di salute che deve essere affrontato con un senso di urgenza per un futuro migliore e la comunità medica e scientifica e i governi di tutto il mondo stanno compiendo diversi passi verso il raggiungimento di questo obiettivo.
Indagine dell'OMS: l'"era post-antibiotica"?
L'Organizzazione Mondiale della Sanità (OMS) ha dichiarato resistenza agli antibiotici un problema sanitario serio e di alta priorità attraverso il suo sistema di sorveglianza della resistenza antimicrobica globale (GLASS) che è stato lanciato nell'ottobre 2015. Questo sistema raccoglie, analizza e condivide dati sulla resistenza agli antibiotici in tutto il mondo. A partire dal 2017, 52 paesi (25 ad alto reddito, 20 a medio reddito e sette paesi a basso reddito) si sono iscritti a GLASS. È un primo rapporto1 contenente informazioni sui livelli di resistenza agli antibiotici fornite da 22 paesi (mezzo milione di partecipanti iscritti al sondaggio) che mostrano una crescita a un ritmo allarmante: nel complesso un'enorme resistenza dal 62 all'82%. Questa iniziativa dell'OMS mira a creare consapevolezza e coordinare tra le diverse nazioni per affrontare questo grave problema a livello globale.
Avremmo potuto prevenire la resistenza agli antibiotici e ancora possiamo
Come siamo arrivati a questa fase dell'umanità in cui la resistenza agli antibiotici si è trasformata in una minaccia globale? La risposta è abbastanza semplice: abbiamo antibiotici estremamente abusati e abusati. I medici hanno prescritto eccessivamente antibiotici a qualsiasi paziente negli ultimi decenni. Inoltre, in molti paesi, in particolare i paesi in via di sviluppo dell'Asia e dell'Africa, antibiotici sono disponibili da banco presso il farmacista locale e possono essere acquistati senza nemmeno richiedere la prescrizione del medico. Si stima che il 50 percento delle volte gli antibiotici vengano prescritti per l'infezione che causa il virus, dove sostanzialmente non fanno bene perché il virus completerà comunque la sua durata (generalmente tra 3-10 giorni) indipendentemente dall'assunzione di antibiotici. In effetti, è semplicemente sbagliato e un mistero per molti sapere come esattamente gli antibiotici (che prendono di mira i batteri) avranno effetto sui virus! Gli antibiotici potrebbero 'forse' alleviare alcuni sintomi associati all'infezione virale. Anche allora questo continua ad essere non etico dal punto di vista medico. Il consiglio corretto dovrebbe essere che, poiché non è disponibile alcun trattamento per la maggior parte dei virus, l'infezione dovrebbe semplicemente fare il suo corso e in futuro queste infezioni dovrebbero essere prevenute in alternativa seguendo una rigorosa igiene e mantenendo pulito il proprio ambiente. Inoltre, gli antibiotici vengono abitualmente utilizzati per migliorare la produzione agricola in tutto il mondo e per l'alimentazione del bestiame e degli animali da produzione alimentare (polli, mucche, suini) come integratori per la crescita. In questo modo anche gli esseri umani sono esposti a un enorme rischio di ingestione di resistenti agli antibiotici batteri che risiedono in quegli alimenti o animali che causano il trasferimento rigoroso di ceppi batterici resistenti attraverso le frontiere.
Questo scenario è ulteriormente complicato dal fatto che negli ultimi decenni le aziende farmaceutiche non hanno sviluppato nuovi antibiotici: l’ultima nuova classe di antibiotici per i batteri gram-negativi sono stati i chinoloni sviluppati quattro decenni fa. Pertanto, allo stato attuale, non possiamo davvero pensare di prevenire resistenza agli antibiotici aggiungendo più e diversi antibiotici in quanto ciò non farà che complicare ulteriormente le resistenze e il trasferimento. Molti droga le aziende hanno sottolineato che lo sviluppo di qualsiasi nuovo droga è in primo luogo molto costoso in quanto è un processo lungo che richiede enormi investimenti e il potenziale profitto da antibiotici è generalmente molto basso che le aziende non siano in grado di 'pareggio'. Ciò è complicato dal fatto che un ceppo resistente si svilupperebbe per un nuovo antibiotico da qualche parte nel mondo entro due anni dal suo lancio, poiché non esiste un quadro giuridico per frenare l'abuso di antibiotici. Questo non sembra esattamente promettente da un punto di vista commerciale e medico e quindi lo sviluppo di nuovi antibiotici non è la soluzione per la prevenzione della loro resistenza.
L'OMS raccomanda un piano d'azione2 per prevenire la resistenza agli antibiotici:
a) Gli operatori sanitari e i lavoratori dovrebbero effettuare un'attenta valutazione dettagliata prima di prescrivere antibiotici all'uomo o agli animali. Una revisione Cochrane di vari metodi3 volto a ridurre l'abuso di antibiotici in qualsiasi assetto clinico ha concluso che ha avuto un discreto successo il metodo della 'prescrizione in 3 giorni', in cui il paziente affetto da un'infezione (non batterica) viene comunicato che le sue condizioni miglioreranno in 3 giorni, altrimenti si possono prendere antibiotici se i sintomi peggiorano, cosa che generalmente non accade poiché l'infezione virale ha fatto il suo corso in quel momento. b) Il pubblico in generale dovrebbe essere sicuro di porre domande quando gli vengono prescritti antibiotici e deve assumere antibiotici solo quando è convinto che sia assolutamente necessario. Devono inoltre completare il dosaggio prescritto per prevenire la rapida crescita di ceppi batterici resistenti. c) Gli agricoltori e gli allevatori di bestiame dovrebbero seguire un uso regolamentato e limitato di antibiotici e farlo solo dove è importante (es. per curare un'infezione). d) I governi dovrebbero impostare e seguire piani a livello nazionale per frenare l'uso di antibiotici1. È necessario creare quadri personalizzati per i paesi sviluppati e i paesi a reddito medio e basso in relazione alle loro esigenze.
Ora che il danno è fatto: combattere la resistenza agli antibiotici
In modo da non immergerci in una nuova era "post antibiotici" e tornare all'era pre-penicillina (il primo antibiotico da scoprire), molte ricerche stanno accadendo in questo campo carico di fallimenti e successi occasionali. Recenti studi multipli mostrano modi per affrontare e forse invertire la resistenza agli antibiotici. Il primo studio pubblicato su Giornale di chemioterapia antimicrobica4 mostra che quando batteri diventano resistenti, uno dei modi che adottano per limitare l'azione degli antibiotici è produrre un enzima (una -lattamasi) che distrugge qualsiasi antibiotico che sta cercando di entrare nella cellula (per il trattamento). Pertanto, i modi per inibire l'azione di tali enzimi potrebbero invertire con successo la resistenza agli antibiotici. In un secondo studio successivo dello stesso team dell'Università di Bristol, Regno Unito, ma in collaborazione con l'Università di Oxford, pubblicato su Microbiologia molecolare5, hanno analizzato l'efficacia di due tipi di inibitori di tali enzimi. Questi inibitori (della classe dei boronato biciclico) si sono rivelati molto efficaci su un particolare tipo di antibiotico (aztreonam) in modo tale che in presenza di questo inibitore, l'antibiotico era in grado di uccidere molti batteri resistenti. Due di questi inibitori, avibactam e vaborbactam, sono ora in fase di sperimentazione clinica e sono stati in grado di salvare la vita di una persona affetta da un'infezione non curabile. Gli autori sono riusciti solo con un particolare tipo di antibiotico, tuttavia, il loro lavoro ha generato la speranza di invertire la tendenza della resistenza agli antibiotici.
In un altro studio pubblicato in Rapporti scientifici6, i ricercatori dell'Université de Montréal hanno ideato un nuovo approccio per bloccare il trasferimento della resistenza tra batteri, che è uno dei modi in cui la resistenza agli antibiotici si diffonde negli ospedali e nelle unità sanitarie. I geni responsabili della resistenza dei batteri sono codificati sui plasmidi (un piccolo DNA frammento che può replicarsi indipendentemente) e questi plasmidi si trasferiscono tra i batteri, diffondendo così il resistente batteri in lungo e in largo. I ricercatori hanno sottoposto a screening computazionale una libreria di piccole molecole chimiche che si legherebbero alla proteina (TraE) essenziale per questo trasferimento di plasmide. Il sito di legame dell'inibitore è noto dalla struttura molecolare 3D della proteina e si è visto che una volta che i potenziali inibitori erano legati alla proteina, il trasferimento di plasmidi portatori di geni resistenti agli antibiotici era significativamente ridotto, suggerendo così una potenziale strategia per limitare e invertire l'antibiotico. resistenza. Tuttavia, per questo tipo di studio il 3D è necessaria la struttura molecolare di una proteina, il che la rende leggermente limitante poiché molte proteine devono ancora essere caratterizzate strutturalmente. Tuttavia, l'idea è incoraggiante e tali inibitori potrebbero probabilmente svolgere un ruolo importante nell'assistenza sanitaria quotidiana.
La resistenza agli antibiotici sta minacciando e minando diversi decenni di miglioramenti e guadagni che sono stati fatti nell'uomo assistenza sanitaria ed sviluppo e l’attuazione di questo lavoro avrà un enorme impatto diretto sulla capacità delle persone di vivere una vita sana.
***
{Puoi leggere il documento di ricerca originale facendo clic sul collegamento DOI indicato di seguito nell'elenco delle fonti citate}
Fonte (s)
1. CHI. Rapporto sul sistema globale di sorveglianza della resistenza antimicrobica (GLASS). http://www.who.int/glass/resources/publications/early-implementation-report/en/ [Accesso al 29 gennaio 2018].
2. CHI. Come fermare la resistenza agli antibiotici? Ecco una ricetta dell'OMS. http://www.who.int/mediacentre/commentaries/stop-antibiotic-resistance/en/. [Accesso al 10 febbraio 2018].
3. Arnold SR. e Straus SE. 2005. Interventi per migliorare le pratiche di prescrizione di antibiotici nell'assistenza ambulatoriale.Cochrane Database Syst Rev. 19 (4). https://doi.org/10.1002/14651858.CD003539.pub2
4. Jiménez-Castellanos JC. et al. 2017. Cambiamenti del proteoma dell'involucro guidati dalla sovrapproduzione di RamA in Klebsiella pneumoniae che migliorano la resistenza acquisita ai -lattamici. Giornale di chemioterapia antimicrobica. 73 (1) https://doi.org/10.1093/jac/dkx345
5. Calvopiña K. et al.2017. Approfondimenti strutturali/meccanici sull'efficacia degli inibitori non classici della -lattamasi contro isolati clinici di Stenotrophomonasmaltophilia ampiamente resistenti ai farmaci. Microbiologia Molecolare. 106 (3). https://doi.org/10.1111/mmi.13831
6. Casu B. et al. 2017. Lo screening basato sui frammenti identifica nuovi bersagli per gli inibitori del trasferimento coniugativo della resistenza antimicrobica da parte del plasmide pKM101. Rapporti scientifici. 7 (1). https://doi.org/10.1038/s41598-017-14953-1